足立区千住
北千住駅西口ロータリー目の前
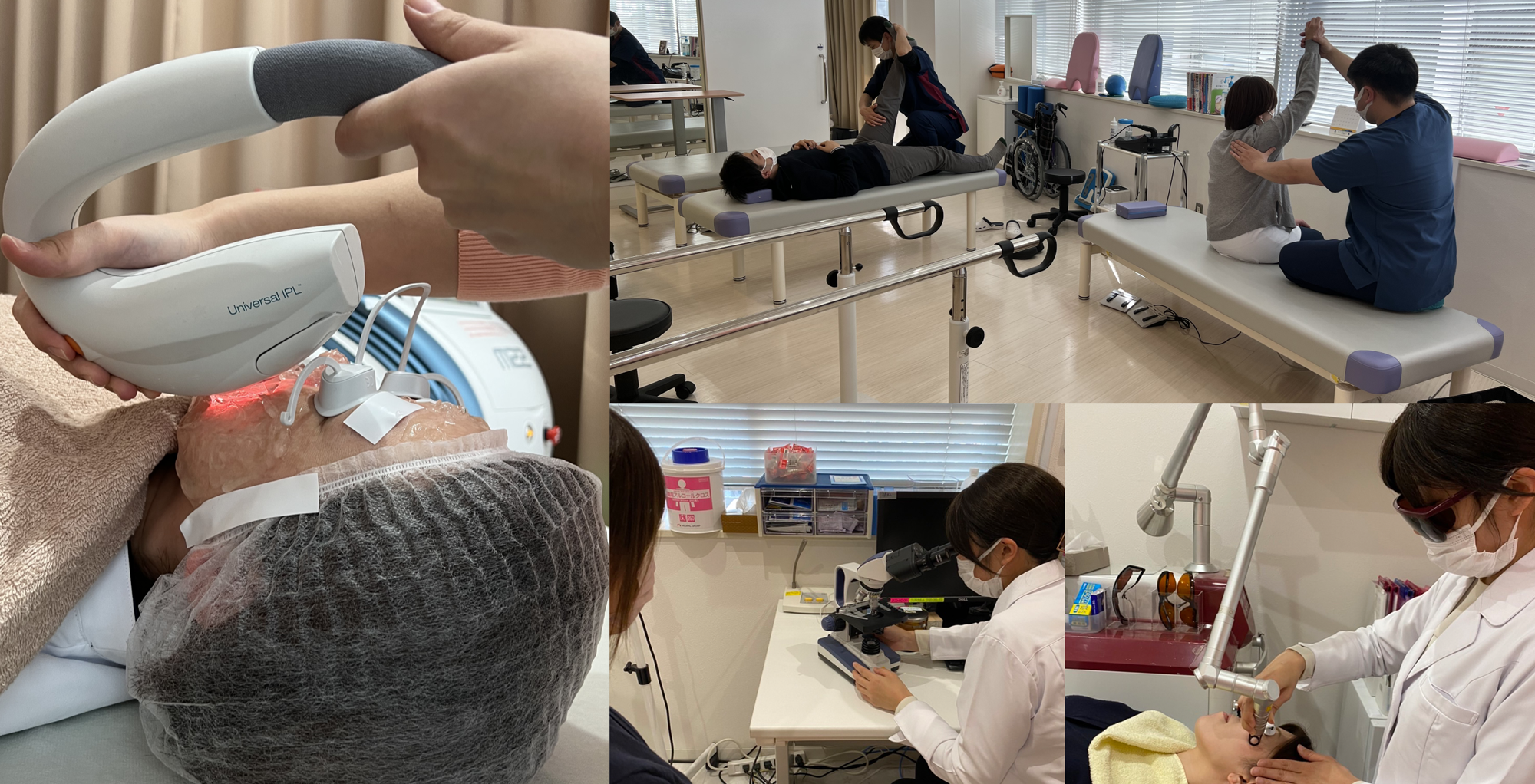
整形外科・リハビリテーション科
皮膚科・美容皮膚科足立区千住の「皮膚と整形外科の専門病院」です。
北千住駅前クリニックです。
北千住駅西口のロータリー目の前ですので、電車、バスなど様々な交通手段でお越し頂ける便利な場所になります。
エレベーター完備しておりますので、足腰の弱い方も安心してご来院いただけます。
整形外科・皮膚科と多岐にわたり診察しております。是非お気軽にお立ち寄り下さい。
皆様のお陰により、当院は開院して2年を迎えることができました。
当院に来院くださった新規の患者さんも1.7万人を超え、ひとえに地域の皆様のおかげと感じております。
院長含めスタッフ共々今後も千住の皆様によりよい病院となれるよう精進して参る所存です。
今後ともどうぞ宜しくお願い致します。
北千住駅前クリニックの特徴




お知らせ
■2024/4 ゴールデンウィークの診療体制について
4月28日(日)~5月6日(月)のうち、4月28日(日)、4月30日(火)、5月1日(水)は通常通り診療いたします。
患者様におきましては、お間違えのないようご注意ください。
■2024/3 診療医師体制変更について
2024年4月より皮膚科医師体制が変更となります。
- 月曜・水曜・土曜は終日、杉山沙織医師が診察いたします。
- 火曜日・金曜日は終日、中野名保美医師が診察いたします。
- 日曜日は神川知之医師、あるいは加藤和夏医師のいずれかの医師が診察いたします。
都度変更する場合がございますので、詳細は診療カレンダーご確認の上、受診をお願いいたします。
■2023/9 平日午後、土曜日受付時間に関するお知らせ
平日午後、土曜日の受付終了時間は、診察終了時間の15分前までとなります。
そのため平日は18時15分まで、土曜日は13時45分までにお願いいたします。
事前にご連絡いただいた場合はご対応できる場合もございますが、受付時間を過ぎてのご来院は翌日以降の再受診をお願いする場合がございます。
ご理解の程よろしくお願いいたします。
■2023/7 美容施術ご希望の方へ
WEB予約で初診美容のご相談の方は当日施術ができない場合がございます。
当日の美容施術ご希望の方は、お手数ですがお電話にてご予約をお願いいたします。
■2023/5 リハビリ室 拡大のお知らせ
平素より当院のリハビリをご活用いただき誠にありがとうございます。
ありがたいことに患者様も増えてきており、ご要望多かった牽引機一台追加し、またリハビリ室の拡大工事も行いました。
それに伴い整形外科診察室が3階へ移動した関係でお手数ですが、すべての患者様におきまして1度3階で受付していただければ幸いです。
どうぞよろしくお願いいたします。
■2023/4 美容皮膚科についてのお知らせ
昨今の材料費の高騰に伴い、一部美容診療の値段の改定を5月より行わせていただきます。
日頃から当院ご利用の患者様につきましては、どうぞご理解のほどよろしくお願いいたします。
■2023/3 リハビリに関するお知らせ
かねてより当院のリハビリテーションに来院してくださり誠にありがとうございます。
リハビリ希望の患者様の増加につきまして、4月から理学療法士を1名追加し、4名体制でのリハビリ行うこととなりました。
それに伴い施設基準変更によりリハビリ1単位につき、1割負担の方で15円、3割負担の方で45円程度の増額となります。
よりよいリハビリ提供に努めてまいりますのでご理解のほど宜しくお願い致します。
■2022/9/1 リハビリ体制についてのお知らせ
現状多くの患者様にお待ちいただくことが多く、予約がとりにくい状態となってしまっており、大変申し訳ございません。
お待ちいただいている方が多数いらっしゃいますので、連絡なしのキャンセルや当日キャンセルは控えていただけますと助かります。
■ウルトラフォーマーIII(ハイフ)によるタルミ、しわに対する治療
■厚生労働省より承認を受けている、ルミナス社のフォトフェイシャルM22を導入いたしました。
従来のフォトフェイシャル治療に加え、お悩みに合わせたコンビネーション治療もご提案しております。
ぜひ、ご相談ください。
詳しくは【フォトフェイシャルページ】よりご確認ください。
■レーザートーニング
肝班やしみ(表在性色素斑)そばかすに効果的です。
一回9,900円でやっております。詳しくはコチラをご覧ください。
■ダーマペンによる美肌治療
■マッサージピール(コラーゲンピール)による美肌治療
⇒1回/13,200円
※詳しくはダーマペンのページをご覧ください。
■2022/01/09 新規開業のお知らせ
北千住駅すぐの場所に整形外科、リハビリテーション科、皮膚科、眼科の診療を行うことのできる北千住駅前クリニックを開業いたしました。
皆様どうぞお気軽にご来院ください。

採用情報
当院では一緒に働いていただける方を募集しております!
条件等詳しくはこちらまでご連絡ください。
医師募集担当主任連絡先:09039053138
皆様のご応募心よりおまちしております。
当医院の特徴

当医院では整形外科、皮膚科とそれぞれ多岐にわたる診察を行っております。患者様一人一人のニーズに合わせた丁寧な治療にこだわり、健康増進および病気の予防に寄与していきたいと考えております。
患者様に満足していただけるようにそれぞれ治療に適した機器を導入しており、また整形外科では機械だけではなく理学療法士によったリハビリ、マッサージを行い患者様の痛みに身近に寄り添っていければと考えております。
常に新しい情報を取り入れ、適切な治療をすることはもちろんですが、何よりお子さんからお年寄りの方まで、安心して相談できる病院でありたいと願っています。「このクリニックに来てよかった」と思っていただけるような、心温まる病院でいられればと思っています。
また、当院では患者様の手間や時間などのご負担が少なくなるよう、直接お薬をお渡し出来る「院内処方」を行っております。出来るだけジェネリックにも対応致しますので、ご希望の方は受付の際問診票にご記載ください。院外も対応しています。
診療時間
整形外科・リハビリテーション科
| 月 | 火 | 水 | 木 | 金 | 土 | 日 | |
| 午前 |
○ |
○ |
○ |
休 |
○ |
※ |
○ |
| 午後 |
○ |
○ |
○ |
休 |
○ |
休 |
休 |
■診療時間
【午前】10:00~13:00
【午後】15:00~18:30
※平日午後の受付時間:18:15まで
※土曜:10:00~14:00 受付時間:13:45まで
■休診日
木曜・祝日・日曜午後
いずれの日も整形外科専門医の診察となります
皮膚科・美容皮膚科
| 月 | 火 | 水 | 木 | 金 | 土 | 日 | |
| 午前 |
○ |
○ |
○ |
休 |
○ |
※ |
○ |
| 午後 |
○ |
○ |
○ |
休 |
○ |
休 |
休 |
■診療時間
【午前】10:00~13:00
【午後】15:00~18:30
※平日午後の受付時間:18:15まで
※土曜:10:00~14:00 受付時間:13:45まで
■休診日
木曜・祝日・日曜午後
日曜は神川知之 医師(皮膚科専門医)の診察となります
診療カレンダー(整形外科)
4月
| 日 | 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 | 6 | |
| 7 | 8 | 9 | 10 | 11 | 12 | 13 |
| 14 | 15 | 16 | 17 | 18 | 19 | 20 |
| 21 | 22 | 23 | 24 | 25 | 26 | 27 |
| 28 | 29 | 30 |
5月
| 日 | 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|---|
| 1 | 2 | 3 | 4 | |||
| 5 | 6 | 7 | 8 | 9 | 10 | 11 |
| 12 | 13 | 14 | 15 | 16 | 17 | 18 |
| 19 | 20 | 21 | 22 | 23 | 24 | 25 |
| 26 | 27 | 28 | 29 | 30 | 31 |
診療カレンダー(皮膚科・美容皮膚科)
4月
| 日 | 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|---|
| 1 杉山 | 2 中野 | 3 杉山 | 4 | 5 AM 杉山 PM 中野 | 6 杉山 | |
| 7 神川 | 8 杉山 | 9 中野 | 10 杉山 | 11 | 12 中野 | 13 杉山 |
| 14 加藤 | 15 杉山 | 16 中野 | 17 杉山 | 18 | 19 中野 | 20 杉山 |
| 21 神川 | 22 杉山 | 23 中野 | 24 杉山 | 25 | 26 中野 | 27 杉山 |
| 28 加藤 | 29 | 30 中野 |
5月
| 日 | 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|---|
| 1 杉山 | 2 | 3 | 4 | |||
| 5 | 6 | 7 中野 | 8 杉山 | 9 | 10 中野 | 11 杉山 |
| 12 加藤 | 13 杉山 | 14 中野 | 15 杉山 | 16 | 17 中野 | 18 杉山 |
| 19 加藤 | 20 杉山 | 21 中野 | 22 杉山 | 23 | 24 中野 | 25 杉山 |
| 26 神川 | 27 杉山 | 28 中野 | 29 杉山 | 30 | 31 中野 |
【皮膚科医師】
月曜・水曜・土曜は杉山沙織医師が診察いたします。
日曜は神川知之医師、あるいは加藤和夏医師が診察いたします。
火曜日・金曜日は中野名保美医師が診察いたします。
※4月5日(金)はAM 杉山医師、PM 中野医師が診療いたします。
クリニック案内
| 医院名 |
| 北千住駅前クリニック |
| 院長 |
| 神川 正俊 |
| 所在地 |
| 〒120-0034 東京都足立区千住2-61-8 SIA北千住フロント3F、4F |
| 診療科目 |
|
| 電話番号 |
| 03-5284-7705 |
1Fにファミリーマートが入っているビルの3Fが受付になります。